ThS Vũ Thanh Bình, Trợ lý nghiên cứu, Nghiên cứu sinh
PGS.TS Nguyễn Thị Hiệp, Trưởng khoa
Khoa Kỹ thuật Y sinh, trường Đại học Quốc Tế, ĐHQG TP.HCM
Được dịch từ “Children and SARS-CoV-2” của tác giả Dusan Bogunovic và Miriam Merad xuất bản 14/7/2021
(Volume 29, Issue 7, P1040-1042) trên Cell Host Microbe, Cell Press Coronavirus Resource Hub (doi:10.1016/j.chom.2021.06.015)
________________
Nhiễm SARS-CoV-2 cấp tính ở trẻ em
Đã biết
Tương tự như các bệnh nhiễm vi rút khác như vi rút cúm, nguy cơ nhập viện ở bệnh nhân COVID-19 cấp tính tăng lên đáng kể theo độ tuổi, ngoại trừ trẻ sơ sinh (Docherty và cộng sự, 2020). Trẻ em dễ bị nhiễm SARS-CoV-2, nhưng hầu hết thường không có hoặc có triệu chứng nhẹ và chiếm ít hơn 1,5% tổng số ca nhập viện liên quan đến COVID-19 (Castagnoli và cộng sự, 2020). Ước tính từ 29% đến 68% trẻ em nhập viện có sẵn bệnh nền như suy giảm miễn dịch, ung thư, bệnh phổi mãn tính hoặc bệnh tim, bệnh tâm thần (Götzinger và cộng sự, 2020; Preston và cộng sự, 2021). Điều này có nghĩa là khoảng một nửa số trẻ nhập viện không có yếu tố nguy cơ rõ ràng. Trẻ em có phản ứng lym phô bào B và T hiệu quả chống lại SARS-CoV-2 (Cotugno và cộng sự, 2021). Chất lượng của các kháng thể chống lại SARS-CoV-2 không bị suy yếu ở trẻ em so với người trưởng thành đang điều trị bệnh trong các nghiên cứu của Gruber và cộng sự (2020). Trẻ em cũng có các phản ứng lym phô bào T CD4+ và T CD8+ hiệu quả (Cotugno và cộng sự, 2021). Trong nghiên cứu Mount Sinai theo dõi kết quả của hàng trăm bệnh nhân người trưởng thành nhập viện với COVID-19, ít hơn 10% bệnh nhân không phát triển được đáp ứng kháng thể SARS-CoV-2. Tuy nhiên, hầu hết bệnh nhân người trưởng thành phát bệnh nặng hoặc chết vì COVID-19 đều có phản ứng miễn dịch hiệu quả chống lại SARS-CoV-2. Những kết quả này cho thấy rằng mặc dù cần phải có miễn dịch chống lại SARS-CoV-2 để kiểm soát bệnh, nhưng bệnh vẫn tiếp tục tiến triển ở nhiều bệnh nhân mặc dù đã phát triển khả năng miễn dịch mạnh chống lại SARS-CoV-2. Những kết quả này phù hợp với phát hiện rằng tại thời điểm tử vong, phổi của hầu hết bệnh nhân không có vi rút (Schaefer và cộng sự, 2020), cho thấy rằng mặc dù vi rút gây ra bệnh, nhưng nó không trực tiếp gây ra tổn thương nội tạng. Do đó, khả năng trẻ em đạt được phản ứng miễn dịch hiệu quả mà không bị tổn thương mô phản ánh khả năng có lợi từ phản ứng viêm để phản ứng với một loại vi rút mới hoặc trẻ em có khả năng sửa chữa các tổn thương mô tốt hơn do phản ứng viêm gây ra. Trong khi hầu hết trẻ em được bảo vệ khỏi bệnh COVID-19 nghiêm trọng, các nghiên cứu trước đây cho thấy trẻ em có thể là ổ chứa vi rút góp phần làm lây lan SARS-COV-2 trong trường học. Tuy nhiên, một phân tích tổng hợp của hơn 30 nghiên cứu cho thấy rằng mặc dù trẻ em có thể truyền vi rút nhưng chỉ đóng một vai trò hạn chế trong việc lây truyền SARS-CoV-2 nói chung ở trường học. Điều quan trọng là, trẻ em - không giống như người trưởng thành - dường như kiểm soát sự nhiễm SARS-CoV-2 tốt hơn đáng kể, cho thấy rằng phản ứng miễn dịch của trẻ là đủ và ít có nguy cơ gây ra các tình trạng bệnh nặng hơn. Mặc dù tuyên bố này đúng so với người trưởng thành, nhưng chỉ riêng ở Hoa Kỳ đã có hơn 2.600 trẻ em nhập viện liên quan đến COVID-19 trong năm ngoái (COVID-NET). Điều này dẫn đến ước tính hơn 50.000 trẻ em nhập viện liên quan đến COVID-19 trên toàn thế giới. Vì vậy, không có chỗ cho sự tự mãn đối với COVID-19 ở trẻ em.
Chưa biết
Trong khi các yếu tố khiến bệnh nhân trưởng thành có nguy cơ phát bệnh nặng đã được mô tả rộng rãi (Vabret và cộng sự, 2020), phần lớn trẻ em nhập viện không có yếu tố nguy cơ để phát bệnh nặng (Götzinger và cộng sự, 2020). Một vấn đề cần được xem xét kỹ lưỡng là các khiếm khuyết miễn dịch bẩm sinh có thể khiến trẻ em bị nhiễm vi rút nặng, chẳng hạn như những bệnh liên quan đến tín hiệu IFN loại I (Zhang và cộng sự, 2020). Khả năng nhiễm SARS-CoV-2 ở trẻ em được cho là hiếm so với người trưởng thành. Điều này có thể không đúng, vì trên thực tế, trẻ em được biết là có khả năng kiểm soát sự nhiễm vi rút tốt hơn người trưởng thành như trong trường hợp bệnh quai bị và bệnh sởi. Trong quá trình đột biến của vi rút theo mùa, sự mẫn cảm và nguy cơ nhập viện tăng đáng kể theo độ tuổi, với ngoại lệ ở trẻ sơ sinh (Lafond và cộng sự, 2016), cho thấy rằng hệ miễn dịch ở trẻ (như đối với SARS-CoV-2) có khả năng tạo ra một phản ứng miễn dịch mạnh đối với phần lớn các loại vi rút. Những kết quả này cũng có thể cho thấy trẻ em có khả năng xử lý các phản ứng miễn dịch mạnh được kích hoạt khi tiếp xúc lần đầu với vi sinh vật. Yếu tố nguy cơ chính của COVID-19 nghiêm trọng là tuổi già. Tuổi tác được biết đến là nguyên nhân dẫn đến tình trạng viêm mãn tính và tổn thương mạch máu có thể góp phần gây ra các phản ứng viêm quá mức và các khiếm khuyết trong việc giải quyết tình trạng viêm và sửa chữa mô được kích hoạt khi nhiễm vi rút nguyên phát. Ngược lại, trẻ em có nhiều khả năng giải quyết các phản ứng viêm và sửa chữa tổn thương mô, điều này có thể giải thích một phần cho việc giảm tính mẫn cảm với COVID-19 nghiêm trọng. Do đó, việc nghiên cứu ở cấp độ phân tử của hệ thống miễn dịch ở trẻ em về sức khỏe và bệnh tật cần được thực hiện. Hiểu rõ hơn về các mức độ gây ra viêm, sự nhân lên của vi rút, kích hoạt miễn dịch bẩm sinh, sự đa dạng và chất lượng của cả miễn dịch dịch thể và miễn dịch tế bào sau khi nhiễm SARS-CoV-2 và các vi rút khác ở trẻ em không chỉ mang lại lợi ích cho phương pháp điều trị và bảo vệ trẻ em, mà còn làm sáng tỏ những phương pháp mới giúp thúc đẩy quá trình sửa chữa mô.
Rối loạn viêm đa hệ thống ở trẻ em (Multisystem inflammatory disorder in children, MIS-C)
Đã biết
Khoảng một tháng sau khi đại dịch SARS-CoV-2 bắt đầu, trong khi dữ liệu cho thấy trẻ em tương đối không bị nhiễm trùng cấp tính nặng với SARS-CoV-2, thì biểu hiện lâm sàng giống bệnh Kawasaki ở trẻ em lại tăng gấp 30 lần, được mô tả đầu tiên ở Châu Âu và sau đó ở Bắc Mỹ. Tương tự như bệnh Kawasaki, trẻ bị hội chứng viêm đa hệ thống, bị sốt, đau bụng có thể kèm phát ban hoặc viêm cơ tim (Whittaker và cộng sự, 2020). Tuy nhiên, có một số triệu chứng khác như bất thường liên quan đến đường tiêu hóa, sốc và giảm lym phô bào, chính là nguyên nhân có tên gọi tên hội chứng viêm đa hệ thống ở trẻ em hoặc hội chứng viêm đa hệ thống tạm thời ở trẻ em do SARS-CoV-2 (Sancho-Shimizu và cộng sự, 2021). Tỷ lệ mắc bệnh được ước tính là khoảng 1/100.000. Hầu hết trẻ em thường bị nhiễm SARS-CoV-2 không triệu chứng 3–6 tuần trước khi có biểu hiện MIS-C và dương tính với kháng thể SARS-CoV-2 tại thời điểm nhập viện. Hiện tại trẻ em được điều trị bằng cách tiêm immunoglobulin tĩnh mạch có thể kèm prednisone và thường sẽ tiến triển tốt trong vòng vài ngày sau khi nhập viện. Một vài nghiên cứu trong năm qua đã ghi lại chi tiết các thông số miễn dịch liên quan đến MIS-C. Trẻ em mắc MIS-C phát triển các đáp ứng kháng thể tương đối bình thường với SARS-CoV-2, nhưng bị viêm hệ thống tại thời điểm nhập viện với mức protein phản ứng c, tốc độ lắng hồng cầu, IL-6, và hàng chục cytokine khác tăng cao (Gruber và cộng sự, 2020; Vella và cộng sự, 2021). Trẻ em cũng có sự giảm nhẹ lympho bào, sự phân bố bình thường các lym phô bào T chưa trưởng thành, T chức năng và T nhớ, ở cả quần thể CD4+ và CD8+ (không giống như bệnh nhân COVID-19 cấp tính), và có sự giảm nhẹ bạch cầu đơn nhân và các tế bào NK (tế bào giết tự nhiên) biểu hiện thấp phân tử CD56, cho thấy bạch cầu đã di chuyển ra mô ngoại vi (Consiglio và cộng sự, 2020; Gruber và cộng sự, 2020; Vella và cộng sự, 2021). Trong khi sinh lý bệnh của MIS-C và bệnh Kawasaki vẫn chưa được sáng tỏ và chủ yếu phản ánh hậu quả của viêm hệ thống, thì hiện có ba ghi nhận sau: (1) Có sự liên quan về chủng tộc trong tỷ lệ mắc MIS-C, trong đó trẻ em da đen và gốc Tây Ban Nha bị ảnh hưởng không như nhau (Sancho-Shimizu và cộng sự, 2021); (2) Dường như có sự nhân dòng của một loại TCR (thụ thể trên lym phô bào T) là TRBV11, phù hợp với quy trình chọn lọc siêu kháng nguyên ở bệnh nhân MIS-C (Porritt và cộng sự, 2021; Ramaswamy và cộng sự, 2021); (3) Một số nhóm đã ghi nhận mức độ gia tăng của các kháng thể chống lại tự kháng nguyên được biểu hiện bởi các cơ quan đích của bệnh lý MIS-C (Consiglio và cộng sự, 2020; Gruber và cộng sự, 2020; Ramaswamy và cộng sự, 2021).
Chưa biết
Bất chấp những nỗ lực đáng ghi nhận và các nghiên cứu đã được công bố, chúng ta vẫn không thể dự đoán ai sẽ tiến triển MIS-C hay bệnh Kawasaki, điều này cho thấy sự cần thiết phải tiếp tục nghiên cứu sinh lý bệnh của MIS-C và bệnh Kawasaki. Mặc dù có mối liên hệ di truyền tương đối nhẹ liên quan đến bệnh Kawasaki nhưng chúng ta cần tiếp tục giải mã những rủi ro di truyền dẫn đến MIS-C (Sancho-Shimizu và cộng sự, 2021). Khi nhiều nhóm nghiên cứu phát hiện ra mối liên quan giữa MIS-C và sự nhân dòng TRBV11, có thể siêu kháng nguyên cũng góp phần vào bệnh lý MIS-C, mặc dù tần suất tương đối của TRBV11 trong dân số không thể giải thích tỷ lệ mắc MIS-C. Điều quan trọng là, để thiết lập mối liên hệ giữa các tự kháng thể với sinh lý bệnh của bệnh MIS-C, chúng ta sẽ cần lập bản đồ dữ liệu tự kháng thể sau khi nhiễm vi rút ở trẻ khỏe mạnh so với những trẻ tiến triển MIS-C hoặc bệnh Kawasaki. Những tự kháng thể xuất hiện liên tục có liên quan đến bệnh cần được kiểm tra nghiêm ngặt về khả năng dẫn đến tổn thương mô và sinh lý của bệnh. Với tỷ lệ mắc MIS-C ở khoảng 1 trong 100.000 trẻ em và chỉ có một số báo cáo về MIS ở người trưởng thành, tính mẫn cảm di truyền có thể đóng vai trò chi phối trong một số ít trường hợp. Bệnh Kawasaki phổ biến hơn ở trẻ em châu Á, mặc dù mối liên quan đó là không đáng kể ở trẻ em châu Á lớn lên ở Hoa Kỳ, cho thấy rằng các yếu tố môi trường không xác định cũng ảnh hưởng đến sự phát triển bệnh Kawasaki. Tương tự, trong khi tỷ lệ MIS-C tăng lên ở trẻ em da đen và gốc Tây Ban Nha có thể liên quan đến di truyền, các yếu tố môi trường cũng có thể đóng một vai trò đối với sự tiến triển bệnh, ngoài tỷ lệ phơi nhiễm SARS-CoV-2. Do MIS-C tiến triển 3–6 tuần sau khi nhiễm SARS-CoV-2 không triệu chứng, có khả năng là sự kết hợp của các yếu tố kích hoạt di truyền và môi trường góp phần phá vỡ khả năng dung nạp dẫn đến sự phát triển của tự kháng thể và phản ứng lym phô bào T đặc hiệu với siêu kháng nguyên, dẫn đến hội chứng viêm hệ thống sau nhiễm vi rút.
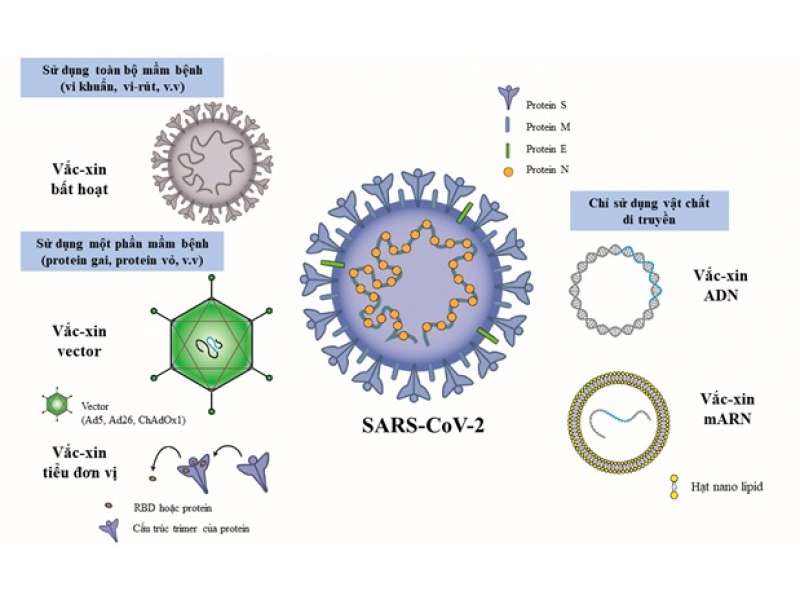
Tiêm phòng cho trẻ em
Các nỗ lực tiêm chủng đáng chú ý đang được tiến hành trên toàn thế giới. Tuy nhiên, có sự chậm trễ trong các thử nghiệm lâm sàng liên quan đến trẻ em và các bậc cha mẹ không biết có nên tiêm chủng cho con của họ hay không. Mặc dù điều này là dễ hiểu vì nhiều trẻ em không bị bệnh nặng, nhưng việc tiêm chủng có thể ngăn ngừa hàng chục nghìn trường hợp nhập viện do COVID-19 ở trẻ em và sẽ giúp đạt được miễn dịch cộng đồng vì trẻ em chiếm 24% dân số Hoa Kỳ. Cũng có thể có nhiều biến thể độc lực hơn có thể phát sinh và việc đảm bảo rằng trẻ em phát triển khả năng miễn dịch đối với loại vi rút tự nhiên sẽ giúp bảo vệ chúng khỏi các biến thể mới. Kết luận, mặc dù được nghiên cứu chuyên sâu nhưng COVID-19 vẫn là một căn bệnh khó điều trị. Hiểu được mức độ sao chép của vi rút, chất lượng của phản ứng miễn dịch, động lực và bản chất của phản ứng viêm phát triển ở trẻ em có và không có triệu chứng là rất quan trọng. Những kết quả này sẽ giúp chúng ta hiểu thêm về sinh lý bệnh và dạy chúng ta cách bảo vệ tốt nhất người già và trẻ em.
Tài liệu tham khảo
Castagnoli, R., Votto, M., Licari, A., Brambilla, I., Bruno, R., Perlini, S., Rovida, F., Baldanti, F., and Marseglia, G.L. (2020). Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) Infection in Children and Adolescents: A Systematic Review. JAMA Pediatr. 174, 882–889.
Consiglio, C.R., Cotugno, N., Sardh, F., Pou, C., Amodio, D., Rodriguez, L., Tan, Z., Zicari, S., Ruggiero, A., Pascucci, G.R., et al.; CACTUS Study Team (2020). The Immunology of Multisystem Inflammatory Syndrome in Children with COVID-19. Cell 183, 968–981.e7.
Cotugno, N., Ruggiero, A., Bonfante, F., Petrara, M.R., Zicari, S., Pascucci, G.R., Zangari, P., De Ioris, M.A., Santilli, V., Manno, E.C., et al.; CACTUS Study Team (2021). Virological and immunological features of SARS-CoV-2-infected children who develop neutralizing antibodies. Cell Rep. 34, 108852.
COVID-NET: COVID-19-Associated Hospitalization Surveillance Network, Centers for Disease Control and Prevention. https://gis.cdc.gov/grasp/covidnet/ COVID19_5.html. Accessed on April 23, 2021.
Docherty, A.B., Harrison, E.M., Green, C.A., Hardwick, H.E., Pius, R., Norman, L., Holden, K.A., Read, J.M., Dondelinger, F., Carson, G., et al.; ISARIC4C investigators (2020). Features of 20c133 UK patients in hospital with covid-19 using the ISARIC WHO Clinical Characterisation Protocol: prospective observational cohort study. BMJ 369, m1985.
Götzinger, F., Santiago-Garcı´a, B., NogueraJulia´ n, A., Lanaspa, M., Lancella, L., Calo` Carducci, F.I., Gabrovska, N., Velizarova, S., Prunk, P., Osterman, V., et al.; ptbnet COVID-19 Study Group (2020). COVID-19 in children and adolescents in Europe: a multinational, multicentre cohort study. Lancet Child Adolesc. Health 4, 653–661.
Gruber, C.N., Patel, R.S., Trachtman, R., Lepow, L., Amanat, F., Krammer, F., Wilson, K.M., Onel, K., Geanon, D., Tuballes, K., et al. (2020). Mapping Systemic Inflammation and Antibody Responses in Multisystem Inflammatory Syndrome in Children (MIS-C). Cell 183, 982– 995.e14.
Lafond, K.E., Nair, H., Rasooly, M.H., Valente, F., Booy, R., Rahman, M., Kitsutani, P., Yu, H., Guzman, G., Coulibaly, D., et al.; Global Respiratory Hospitalizations—Influenza Proportion Positive (GRIPP) Working Group (2016). Global Role and Burden of Influenza in Pediatric Respiratory Hospitalizations, 1982- 2012: A Systematic Analysis. PLoS Med. 13, e1001977.
Porritt, R.A., Paschold, L., Rivas, M.N., Cheng, M.H., Yonker, L.M., Chandnani, H., Lopez, M., Simnica, D., Schultheiß, C., Santiskulvong, C., et al. (2021). HLA class I-associated expansion of TRBV11-2 T cells in multisystem inflammatory syndrome in children. J. Clin. Invest. 131. https://doi. org/10.1172/JCI146614.
Preston, L.E., Chevinsky, J.R., Kompaniyets, L., Lavery, A.M., Kimball, A., Boehmer, T.K., and Goodman, A.B. (2021). Characteristics and Disease Severity of US Children and Adolescents Diagnosed With COVID-19. JAMA Netw. Open 4, e215298.
Ramaswamy, A., Brodsky, N.N., Sumida, T.S., Comi, M., Asashima, H., Hoehn, K.B., Li, N., Liu, Y., Shah, A., Ravindra, N.G., et al. (2021). Immune dysregulation and autoreactivity correlate with disease severity in SARS-CoV-2-associated multisystem inflammatory syndrome in children. Immunity 54, 1083–1095.e7.
Sancho-Shimizu, V., Brodin, P., Cobat, A., Biggs, C.M., Toubiana, J., Lucas, C.L., Henrickson, S.E., Belot, A., Tangye, S.G., Milner, J.D., et al.; MISC@CHGE (2021). SARS-CoV-2-related MIS-C: A key to the viral and genetic causes of Kawasaki disease? J. Exp. Med. 218, 218.
Schaefer, I.M., Padera, R.F., Solomon, I.H., Kanjilal, S., Hammer, M.M., Hornick, J.L., and Sholl, L.M. (2020). In situ detection of SARS-CoV2 in lungs and airways of patients with COVID-19. Mod. Pathol. 33, 2104–2114.
Vabret, N., Britton, G.J., Gruber, C., Hegde, S., Kim, J., Kuksin, M., Levantovsky, R., Malle, L., Moreira, A., Park, M.D., et al.; Sinai Immunology Review Project (2020). Immunology of COVID-19: Current State of the Science. Immunity 52, 910–941.
Vella, L.A., Giles, J.R., Baxter, A.E., Oldridge, D.A., Diorio, C., Kuri-Cervantes, L., Alanio, C., Pampena, M.B., Wu, J.E., Chen, Z., et al.; UPenn COVID Processing Unit (2021). Deep immune profiling of MIS-C demonstrates marked but transient immune activation compared to adult and pediatric COVID19. Sci. Immunol. 6, 6.
Whittaker, E., Bamford, A., Kenny, J., Kaforou, M., Jones, C.E., Shah, P., Ramnarayan, P., Fraisse, A., Miller, O., Davies, P., et al.; PIMS-TS Study Group and EUCLIDS and PERFORM Consortia (2020). Clinical Characteristics of 58 Children With a Pediatric Inflammatory Multisystem Syndrome Temporally Associated With SARS-CoV-2. JAMA 324, 259–269.
Zhang, Q., Bastard, P., Liu, Z., Le Pen, J., Moncada-Velez, M., Chen, J., Ogishi, M., Sabli, I.K.D., Hodeib, S., Korol, C., et al.; COVIDSTORM Clinicians; COVID Clinicians; Imagine COVID Group; French COVID Cohort Study Group; CoV-Contact Cohort; Amsterdam UMC Covid-19 Biobank; COVID Human Genetic Effort; NIAID-USUHS/TAGC COVID Immunity Group (2020). Inborn errors of type I IFN immunity in patients with life-threatening COVID-19. Science 370, 370.









Hãy là người bình luận đầu tiên